耳寄りな話
頭の病気
パーキンソン病について
中年以降の方に多く、何もしていないのに手がふるえていたり、歩くときに前屈みになって、歩幅が狭く、手の振りがなくなり、顔の表情もかたくなるような病気です。
効果のあるお薬がたくさんありますが、使い分けに専門的な知識が必要です。
人は誰でも年をとると多かれ少なかれ上記のような現象が出てきますので、人によってはパーキンソン病の疑いが強く、薬により症状が軽減される可能性があるのに、単なる老化と判断されて放置されている場合もあります。
パーキンソン病の診断は他の病気と異なり、血液検査や画像検査などでは異常が分かりません。
そのため、体の動きが悪いと感じながら、検査で異常がないために、病気ではないと言われてしまっている例もあります。パーキンソン病の診断には経験を積んだ神経内科医による問診・神経学的診察が必須です。
残念ながら、パーキンソン病は完治するという種類のものではなく、薬で症状をコントロールしていく慢性の病気です。ただし、うまくコントロールされれば、日常生活に特に制限はありませんし、他の健康な人と比べて寿命が著しく短くなると言うこともありません。 しかしながら、未治療であったり、症状がうまくコントロールされていないと、様々な合併症が生じ,ADL・QOL(*)が低下してしまいます。
また、注意しなくてはいけないのはパーキンソン病の方は歩きにくくなると同時に反射的な動きも鈍くなってしまっているので、転倒しやすく、かつ転倒した際にうまく防御姿勢が取れず、思いがけず重傷の頭部のけがを負ってしまうこともあります。
もし、ご自分、あるいは知人…近親の方でもパーキンソン病では?と思われる場合は是非、神経内科を受診されることをお勧めします。
*ADL;Ability of Daily Life (日常生活を送る上での基本動作を行う能力)
*QOL;Quolity Of Life (意義ある生活を送れるということ)
田中 信一郎
片頭痛
日常生活において頭痛は稀な症状ではありません。風邪で頭が痛い、二日酔いで頭が痛いというような一時的な頭痛もあれば、髄膜炎やクモ膜下出血などの脳の病気に伴う頭痛、片頭痛や緊張型頭痛などの慢性頭痛まで多岐にわたります。最近の頭痛の有病率に関する調査では、日本人成人100人中40人が慢性頭痛を持ち、そのうちの8人は片頭痛、22人は緊張型頭痛となっています。
片頭痛は仕事や学業に支障をきたすことが多いにもかかわらず、医療機関を受診する方は少ないのが現状です。
片頭痛といっても、片側の頭痛だけにかぎらず、両側が痛むこともあります。拍動性の痛みのことが多いですが非拍動性のこともあります。一般的には4~72時間続き、吐き気、嘔吐をしばしば伴い、発作中、音・光がわずらわしく感じるため暗くて静かなところを好みます。頭痛が高度のときには寝込んだりします。20%前後に閃輝(せんき)暗点や光視症といった視覚の異常、しびれ、言葉が出にくいなどの前兆を伴います。前兆の後に頭痛が生じてきます。発症年齢はさまざまですが30歳までに症状が出る方がほとんどです。男性より女性に2~3倍多くみられます。血縁者に片頭痛を持つ人が多いのが特徴です。
頭痛発作時には、トリプタンという薬が著効します。その他に一般的な消炎鎮痛剤なども用いられます。頭痛発作が頻回にある、あるいは一回の発作が重症の方では予防薬内服を試みる場合もあります。
生活に支障があるようなひどい片頭痛でお悩みの方は、ぜひ当センター神経内科を受診されることをおすすめします。
能村 友紀子
脳腫瘍
脳腫瘍は、良性から悪性まで組織学的にも多くの種類の脳腫瘍があり、すべての脳腫瘍について解説することはできませんので、今回は内分泌と関係が深い脳下垂体腫瘍について解説します。
脳下垂体は、頭蓋底部のトルコ鞍内に存在する小さい組織で前葉と後葉に分けられ、前葉からは成長ホルモン(GH)、性腺刺激ホルモン(LH、FSH)、プロラクチン(PRL)、甲状腺刺激ホルモン(TSH)、副腎皮質刺激ホルモン(ACTH)が分泌されます。脳下垂体腫瘍の中では、GH、PRLを分泌する腫瘍が多く、前者では末端肥大症や糖尿病、高血圧などの症状が、また後者では乳汁分泌、月経不順、不妊症などの症状が見られます。これらホルモンを分泌する機能性腺腫に対して、ホルモンを分泌しない非機能性腺腫も多く見られます。
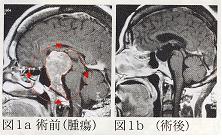
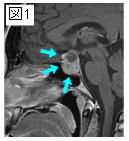
図1aは、末端肥大症と糖尿病で発見された成長ホルモン産生腫瘍です。腫瘍はトルコ鞍内から逸脱する最大径6cmほどの巨大な腫瘍で、患者さんの糖尿病はインスリンでもコントロールが困難となっていました。開頭術により腫瘍を摘出し(図1b)、術後「サンドスタチン」という成長ホルモンを抑制する薬剤を投与すると、糖尿病コントロールにインスリンはまったく不要となりました。糖尿病には、このような脳下垂体腫瘍が隠れていることがありますので、要注意です。
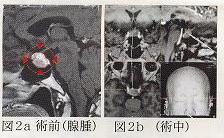
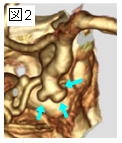
図2aはホルモンを産生しない非機能性腺腫の症例です。目立った症状はありませんが、腫瘍は視神経に接しており、腫瘍が増大すると視力・視野障害が生じます。手術用ナビゲーションを用い、経蝶形骨洞法で腫瘍摘出を行ないました(図2b)。
以上2症例を提示しましたが、末端肥大症、糖尿病、高血圧、乳汁分泌、月経不順、不妊症、視力・視野障害などの症状があれば、強く脳下垂体腫瘍が疑われます。
山下 勝弘
3次元CTアンギオ
脳神経領域の血管病変の検査法には、MRを用いたMRアンギオや従来からのカテーテルを用いた脳血管造影がありますが、最近当センターではCTを用いた3D-CTアンギオを多用しています。
3D-CTアンギオは、静脈から毎秒3~4mlの速度で造影剤を注入し、高速で螺旋CTスキャンを行う方法です。 3D-CTアンギオの利点は、第1に従来の脳血管造影のようにカテーテルを用いないので、検査により脳梗塞などの合併症を生じる危険性がないことです。 第2には検査に要する時間が短く、意識障害で体動の激しい場合にも対応できます。 第3にはMRと異なり、骨の情報があるため、病変と骨との関係が明瞭です。
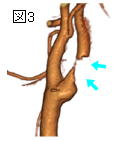
図の1から3に代表例を提示しました。 図1は未破裂中大脳動脈瘤、図2は破裂内頸動脈瘤、図3は頚部内頸動脈狭窄の例です。 各病変が明瞭に描出され、周囲の骨との位置関係が明瞭です。
大部分の血管病変では、脳血管造影を行うことなく、この3D-CTアンギオの画像のみで手術が可能です。
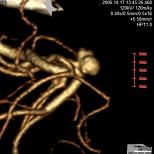 図1 未破裂中大脳動脈瘤 |
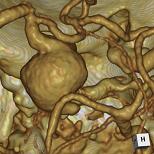 図2 破裂内頸動脈瘤 |
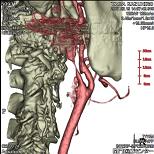 図3 頚部内頸動脈狭管 |

図1 未破裂中大脳動脈瘤

図2 破裂内頸動脈瘤

図3 頚部内頸動脈狭管
山下 勝弘
アルツハイマー認知症
高齢化社会を迎えて、認知症は医学的にも、社会的にも、経済的にも重要な問題となっています。
認知症は主に高齢者に緩徐に発症し、進行していきます。記憶力障害が中心の症状で、昔のことはよく覚えているのに、最近のことは少し前のことも忘れてしまうようになります。具体的には、同じことを何度も聞く、物を置いた場所をすぐに忘れて探し回る、同じ物をいくつも買ってきてしまうなどです。
認知症患者の6割程度がアルツハイマー型認知症(AD)と云われています。その有病率は高齢者では5歳年取る毎に2倍になり、85歳では実に半分の人がADに羅患しているとする報告もあります。
認知症で問題なのは、本人の生活が成り立たなくなると同時に長期にわたり介護が必要になり、介護者の身体・精神的及び経済的負担が大きいということと、本人が思わぬ事故を起こす可能性があることです。
高齢者の運転する自動車が高速道路を逆送したという事例の中にも認知症患者が少なからず含まれています。また、ADは女性のほうがなりやすく、夫が認知症の場合はその介護を引き受けるということになりやすいため、女性に特に関連の強い病気とも言えます。
残念ながら、ADを根本的に治療する方法は現在のところ、研究段階ではかなりのところに来ているものの、我々臨床医の手元にはまだありません。
しかし、早期診断し、早め早めに対策を練っておくことは無駄ではありません。ADを治す薬ではありませんが塩酸ドネペジルといって症状を緩和し、かなりの期間に渡って認知能力の低下を防ぐ薬もあります。介護保険などを利用して様々なサービスを受けることも出来ます。
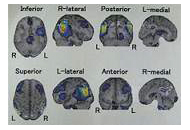
診断には頭部MRIや脳血流SPECTが有効で、特に脳血流SPECTでは特徴的なパターンを呈する場合は診断より確実になります。診断には、治療できる認知症の原因を注意深く排除するという意味もあります。
当センターでは塩酸ドネペジルの他に治療薬(効果が期待され検証中の新薬)も使用可能で、参加者を募っています。
田中 信一郎
頚部内頚動脈狭窄症
動脈硬化は全身の血管(動脈)に生じますが、特に総頚動脈から分岐した内頚動脈の近位部は動脈硬化が生じやすい部位です。高血圧や糖尿病、高脂血症などの疾患や喫煙、多量飲酒などの生活習慣は、内頚動脈の動脈硬化を進行させます。
動脈硬化が進行すると、動脈の内腔が不規則に狭小化し、やがて脳血栓症(脳梗塞)が生じます。
図1は、軽度の右片麻痺で発症した脳梗塞患者のMR拡散強調画像ですが、左前頭頭頂葉に小さい脳梗塞が発症しており、MRアンギオでは左頚部内頚動脈が高度に狭窄していることがわかりました(図2)。
造影剤を用いた3D-CTアンギオを行うと、第3頚椎の高さに内頚動脈の狭窄部位があることがわかりました(図3a)。
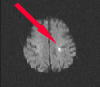 図1 |
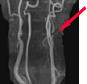 図2 |
 図3a |

図1

図2

図3a
頚部内頚動脈狭窄症の検査は、MRアンギオと3D-CTアンギオで十分であり、リスクの高い従来の脳血管造影は不要です。
頚部内頚動脈狭窄症に対する治療には、顕微鏡下に内頚動脈を切開して動脈硬化の病変を切除する「頚動脈血栓内膜切除術」と、カテーテルを用いて金属のステントで狭窄部位を拡張させる「ステント留置術」があります。
ステント留置術はまだ保険診療の適応ではなく、当センターでは頚動脈血栓内膜切除術を優先しています。
図3bは頚動脈血栓内膜切除術により内頚動脈の狭窄が改善した3D-CTアンギオの画像です。

図3b
どちらの治療法を選択するにしてもリスクの大きな手術ですので、当センターのように治療経験が豊富な施設で治療を受けることが勧められます。
山下 勝弘
慢性硬膜下血腫
慢性硬膜下血腫は、70歳以上の高齢の方に多く、比較的強く頭部を打撲した後、1~2ヶ月を経過して発症します。頭部外傷の後は慢性硬膜下血腫の発症を念頭に置き、注意して患者さんを観察する必要があります。
慢性硬膜下血腫の正確な発生メカニズムはわかっていませんが、硬膜下に被膜を形成し、凝固しない血液が被膜内に徐々に貯留し、血腫が増大していきます。
慢性硬膜下血腫の症状は、失見当識のような軽度の意識障害、あるいは痴呆と思われる症状や、歩行障害、片麻痺などです。進行して血腫が増大すると頭蓋内圧が亢進し、高度の意識障害が出現します。したがって、頭部外傷の後にこのような症状が見られればすぐに頭部CTを行う必要があります。
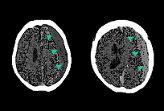
左:CT値が脳より低い 右:CT値が脳と同じ |
慢性硬膜下血腫の典型的なCT所見は、硬膜下に三日月形の血腫が認められ、血腫のCT値は脳より低いものから高いものまでさまざまです。CT値が高い血腫は新しい出血を意味しています。特にCT値が脳と同じ場合は診断が困難なこともありますが、脳の圧迫所見で診断が可能です。 |

左:CT値が脳より低い
右:CT値が脳と同じ
慢性硬膜下血腫の典型的なCT所見は、硬膜下に三日月形の血腫が認められ、血腫のCT値は脳より低いものから高いものまでさまざまです。CT値が高い血腫は新しい出血を意味しています。特にCT値が脳と同じ場合は診断が困難なこともありますが、脳の圧迫所見で診断が可能です。
慢性硬膜下血腫は、その診断ができれば治療は容易です。脳神経外科医のいる施設ならどこでも治療が可能で、局所麻酔下で穿頭術により血腫を吸引除去します。血腫を除去した後はかなり早期から神経症状が回復することもこの慢性硬膜下血腫の特徴であり、その点では患者さんにとっても治療する我々にとっても大変有難い疾患です。
山下 勝弘
目の症状と脳の病気
目の症状と脳の病気との関係についてご紹介します。
ご存知のように目は脳のかなり近くに位置する器官ですので、目の症状により脳の病気が発見されることが多くあります。
その一つとして、目がよくかすむようになった、視力が低下して矯正できない、目の見える範囲が狭くなった、などの症状では脳腫瘍の可能性があります。目の神経(視神経)は、眼球から頭蓋底部の視神経管を通って脳につながっていますので、脳下垂体腫瘍や髄膜炎などの腫瘍が視神経の近くに発生すると視力低下や視野狭窄をきたします(図1)。
その他には、一方の瞼が下がって開きにくい、物が二重に見える、などの症状では脳動脈瘤の可能性があります。瞼を開けたり、眼球を動かしたりする動眼神経は、脳の大きな動脈である内頚動脈の近くにありますので、内頚動脈に動脈瘤ができると眼瞼下垂や複視などの症状が出現します(図2)。
視力・視野狭窄を生じる脳下垂体腫瘍 |
眼瞼下垂・複視を生じる脳動脈瘤 |
また脳の病気とは少し異なりますが、頚動脈が高度に狭窄したり閉塞すると、一時的に片方の目が見えなくなる黒内障といわれる症状が出現します。放置すると、将来重篤な脳梗塞を発症する可能性があります(図3)。 |
黒内障を生じる内頚動脈狭窄 |
慢性硬膜下血腫は、その診断ができれば治療は容易です。脳神経外科医のいる施設ならどこでも治療が可能で、局所麻酔下で穿頭術により血腫を吸引除去します。血腫を除去した後はかなり早期から神経症状が回復することもこの慢性硬膜下血腫の特徴であり、その点では患者さんにとっても治療する我々にとっても大変有難い疾患です。
山下 勝弘
脳梗塞・超急性期への対処
脳梗塞とは脳の動脈が狭窄・閉塞し、脳組織が死んでしまう状態です。
脳梗塞、脳出血、くも膜下出血を含めた脳卒中は死因の第3位で、人口10万人に対して100人の方が亡くなっています。脳卒中のうち脳梗塞は60%を占め、死亡は年間12.7万人にも上ります。
死亡を免れても、大きな障害が残り、入院原因の第2位です。
脳梗塞の症状は突然に生じます。
詰まる血管の部位により以下のようなものがあります。
- 片方の手や足の脱力や感覚異常
- 片方の眼や視野の半分が見えにくい
- 呂律が回らない
- 言葉が出ない、意味の分からない単語を言う
- めまい、歩行時ふらつき
- 顔の半分がゆがむ
- 物が二重に見える
- 意識朦朧
- 物の使い方が分からなくなる
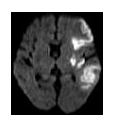
脳梗塞の診断は病歴、症状及び画像診断で行います。画像診断では頭部MRIの重要性が増しています。MRIでは超急性期から、数ミリ程度の小さな脳梗塞でも描出できるという利点があります。
2005年10月に tPA(遺伝子組換組織プラスミノーゲンアクチベーター)という強力な血栓溶解剤(図:製品写真)が脳梗塞に適応となり、発症から3時間以内に tPAを投与することが出来れば、症状を軽減できるようになってきました。
ただし、この治療は、脳出血などの副作用があり得るため、どこでも受けられるわけではなく、日本脳卒中学会は tPAが行える施設として以下の4つの条件を示しています。(当センターは要件を満たしています。)
- CT・MRIが24時間可能
- 集中治療のため十分な人員を中心とするストロークチームおよびSCUまたはそれに準ずる設備があること
- 脳内出血などに際し、脳神経外科的処置が迅速に行える体制
- 急性期脳梗塞(発症後24時間以内)治療の経験が十分(たとえば年間50例以上)あること
脳梗塞にならないためには生活習慣(病)に注意し、心房細動に留意することです。心房細動があれば、抗凝固療法が必要になることもあります。
また、脳梗塞が疑われたら、早く適切な医療機関を受診することです。 tPAは発症してから3時間以内に使用しなければなりません。3時間を超えると効果が乏しく逆に脳出血のリスクが高まります。
読者の方々には tPA治療という方法があることを知っていただき、その治療の機会を逃さないようにしていただきたいと思います。
田中 信一郎


























